激しい痛みを伴う疾患として知られる「尿路結石症」。健康診断で結石が見つかることもあり、男女で比べると男性のほうが発症率が高いというデータがあります。誰でもなる可能性がある疾患ですが、生活習慣によっては発症のリスクが高まるため、注意が必要です。
この記事では、尿路結石症とはどんな疾患で、どのような治療法があるのか、予防のための生活習慣などを解説していきます。
なぜ結石ができるのか?
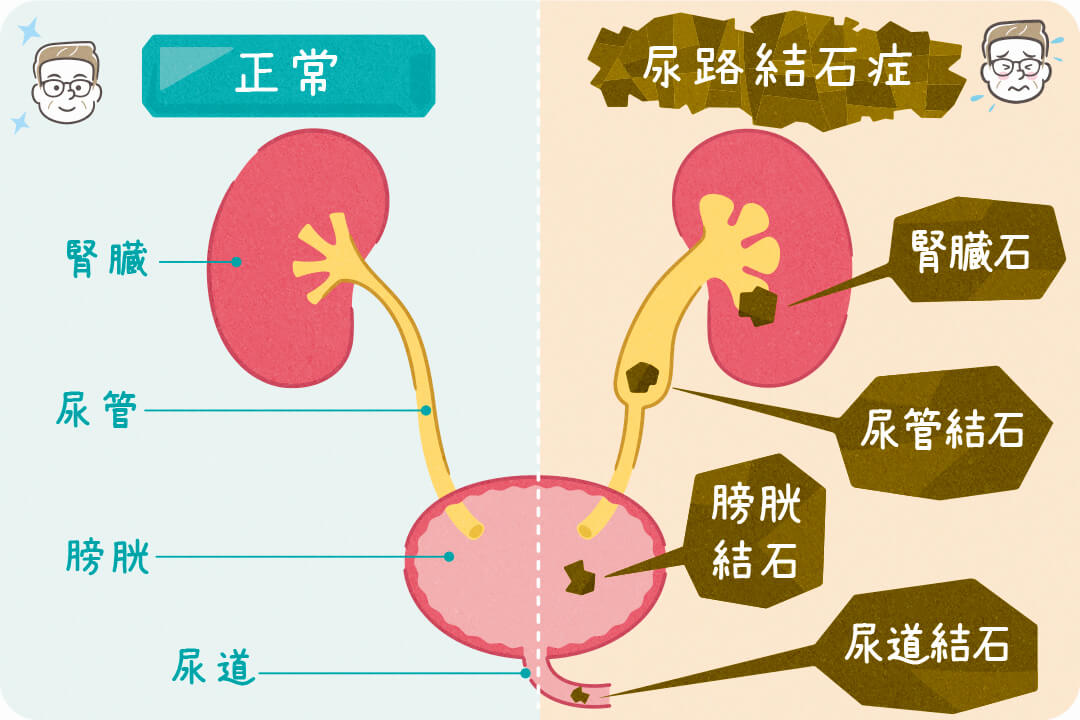
尿路結石症とは、腎臓でできた結石が尿路(尿の通り道)に詰まることで起こる疾患です。尿に含まれるシュウ酸カルシウムなどの成分が結晶化すると結石ができますが、なぜ結石ができるのかはいまだに不明なところが多く、現在も研究が行われています。
結石ができる主な原因として考えられているものは、3つあります。
- メタボリックシンドローム、骨粗しょう症などの基礎疾患によるもの
- カルシウム製剤やビタミンC製剤、ステロイドといった、結石を形成しやすくなる薬剤によるもの
- シスチン尿症、原発性高シュウ酸血症などの遺伝性疾患によるもの
これらのリスク因子がなくても結石はできますが、当てはまる人はよりできやすくなります。
そのほかにも、日本では夏に尿路結石症が増えるといわれています。それは、高温多湿の気候によって脱水になりやすいからです。脱水により尿が濃縮されると、結石ができやすくなることがわかっています。また、食生活の乱れも関係しています。尿の成分が変化することで、結石ができる可能性が高まるのです。このように、尿路結石症はさまざまな要因が関連して引き起こされるため、誰でもなりうる疾患なのです。
尿路結石症になりやすい人の共通点
尿路結石症は、女性よりも男性のほうがなりやすい疾患です。2015年に実施された尿路結石症全国調査によると、人口10万人あたりの罹患率(上部尿路結石症)は、男性192人、女性87人で、女性よりも男性のほうが2.3倍も多いことがわかりました。
男性が尿路結石症になりやすい原因としては、メタボリックシンドロームが挙げられます。メタボリックシンドロームとは、ウエストの周囲径が男性で85cm、女性で90cm以上、かつ血圧・血糖・脂質の3つのうち2つ以上が基準値から外れている状態のこと。先ほどの全国調査によると、上部尿路結石症の患者のうち、男性は43%に、女性は31%にメタボリックシンドロームがありました。
メタボリックシンドロームになると尿の成分が濃くなるため、結石ができやすくなります。男性のほうがメタボリックシンドロームになる人が多いため、尿路結石症にも罹患しやすいのです。
- 大きな病気になる前に!知っておきたい「メタボリックシンドローム」
-
1999年にWHO(世界保健機関)が提唱した「メタボリックシンドローム(通称:メタボ)」という言葉。単にお腹が出ている、ぽっちゃりとした体型を指していると思っていませんか? じつはそれは大きな勘違い。メタボリックシンドロームは単なる肥満症ではなく、命に関わる病気のリスクが高い状態を指しているのです。https://helico.life/series/menshealthcare-metabolicsyndrome/
そう聞くと少し怖くなってしまうかもしれませんが、メタボは予防や改善が可能です。まずは、メタボをきちんと理解し、病気のリスクを減らすために日々の生活に気を遣ってみませんか?
女性の場合は、閉経後に女性ホルモンの分泌が減り、骨粗しょう症になりやすいことが尿路結石症になる原因の一つにあります。骨粗しょう症は、骨に含まれているカルシウムが血中に溶け出し、尿のなかに排泄されるため、結石ができる要因となるのです。
尿路結石症は、男女共に30代から発症する人が増え、男性は50代、女性は60代でピークを迎えます。加齢に伴い発症しやすくなる疾患といえるでしょう。
結石のできた位置が腎臓や尿管だと「上部尿路結石」、膀胱や尿道だと「下部尿路結石」と呼ばれます。全国調査によると、尿路結石症のうち90%以上は上部尿路結石で、圧倒的に多いです。
特徴的な症状は、痛みと血尿
尿路結石症の特徴的な症状は、痛みと血尿です。一般的に、腎臓に結石ができた時点で痛みが生じることは稀です。しかし、結石が尿管に降りてくると、上部尿管結石では腰や背中、脇腹に痛みがあり、結石がさらに下まで降りると下腹部の痛みが出てきます。吐き気や便秘など消化器の症状が出現することもあります。結石が膀胱の近くまで移動すると、頻尿や残尿感といった症状が出る場合もあります。結石が詰まった場所によって、痛みが出るところや症状が変わるのが特徴です。
そうした痛みに伴い、血尿があると尿路結石症の可能性が高まります。目で見える血尿から、検査によってわかるような、ごく軽度の血尿まで、その程度はさまざまです。
突然の痛みに要注意
結石は健康診断に含まれる尿検査やエコー検査によって見つかることもあるため、もともと「腎臓に結石がある」とわかっている人は、「もしかしたら」と思い当たるかもしれません。しかし、初めてなったときに、自分で結石かどうかを判断するのは難しいもの。初期症状はほとんどなく、突然の痛みで病院に救急搬送されて来る人も少なくありません。
激しい痛みですが、じつは結石が尿管に詰まってすぐに痛みが出るのではなく、徐々に尿の流れが悪くなり、腎臓や尿管が腫れることでじわじわと痛みが出ます。尿管が完全に詰まっているわけではないので、痛みは長くても半日以内には治まります。
尿路結石症は、CT検査によって90%以上は診断がつきます。突然の痛みには、たとえば背中が痛くなる大動脈解離や急性膵炎といった緊急性の高い疾患が隠れていることがありますが、CT検査によって結石が見つかれば、そうした疾患の可能性を除外することができます。

結石を破砕する治療法
長径5mm以下の小さな結石は、排尿によって自然に外に出ることが期待できるため、経過観察や薬剤による排石促進療法を行う場合があります。自然に流れ出ない場合や、長径10mm以上の大きな結石であれば、積極的治療を行います。積極的治療には大きく分けて2つの方法があります。
内視鏡で結石を破砕する治療
内視鏡での治療には、2つの方法があります。1つは経尿道的腎尿管砕石術(TUL)という、尿道から結石がある尿管や腎臓まで内視鏡を入れ、レーザーや専用の装置などで結石を破砕する方法です。
もう1つは、経皮的腎尿管砕石術(PNL)という方法で、皮膚に小さな穴を開け、直接腎臓内に内視鏡を挿入し、結石を破砕するものです。それぞれ尿道からと腎臓からと、内視鏡を入れるルートが違うだけで、破砕の方法は同じ。この2つを組み合わせて同時に行うこともあります。
近年の内視鏡機器や破砕装置の発展により、結石治療の主流は内視鏡治療です。非常に効果が高い治療法ですが、全身麻酔や脊椎麻酔などをかけたうえで手術を行うため、入院する必要があります。前日に入院して、早ければ手術の翌日、平均では2、3日で退院できます。
体外から衝撃波を当てる治療
内視鏡を使わない場合は、体外衝撃波結石破砕術(ESWL)という、体外から衝撃波を当てて結石を破砕する治療法があります。こちらは全身麻酔の必要がなく、1時間ほどで治療ができるため、日帰りで実施している医療施設もあります。体への負担は少ない治療法ですが、内視鏡での治療に比べて破砕効率は劣ります。そのため衝撃波で結石が破砕しきれずに、内視鏡治療を追加するケースもあります。
尿路結石の位置や大きさにより、体外衝撃波結石破砕術もしくは内視鏡治療のどちらを行うかを選択します
治療せずに放置するのは危険
尿路結石があっても痛み止めで症状をコントロールし、根本的な治療を行わずに放置してしまうと、腎機能障害や尿路感染症を引き起こす可能性があります。結石があると尿が流れにくくなるため、腎臓に尿が溜まっていきます。そうすると、腎不全になったり、細菌に感染して尿路感染症を起こしたりするのです。
尿は細菌を洗い流す働きがあるので、その働きが止まってしまうと、そうした疾患のリスクが高まります。特に腎機能障害が進行すると、透析導入にいたる場合もあるため注意が必要です。
また、尿路感染症や糖尿病がある方、高齢の方は尿路結石症が重症化する危険性があります。結石性腎盂腎炎など、尿の流れが悪くなったところが感染症にかかってしまうこともあるため、尿路結石症で発熱が続く場合は、必ず医療機関を受診しましょう。
再発予防のための生活習慣
尿路結石症は、再発のリスクが非常に高いのが特徴です。そもそも結石ができる原因には、生活習慣が大きく関わっているため、一度尿路結石症になった人は、結石ができやすい体質になっています。そのため治療はもちろんですが、いかに再発させないか、予防のための取り組みが重要なのです。
再発予防のための生活習慣
適度な水分摂取
脱水状態になると尿の量が減り、結石が詰まりやすくなるため、適度な水分摂取が大切です。再発予防のためには、食事以外に1日2リットル以上の飲水が望ましいとされています。特に夏場は脱水になりやすいため、こまめな水分摂取を心がけましょう。
バランスのとれた食事
乱れた食生活は結石ができる原因となるため、過食や偏食を避けてバランスのよい食事をとりましょう。脂質や糖質が多い欧米型の食事よりは、昔ながらの日本食のほうがおすすめです。積極的に摂ったほうがよい栄養素は、食物繊維、カルシウム、クエン酸、マグネシウムなど。反対に、過剰摂取に注意したい栄養素は、動物性タンパク質、塩分、シュウ酸、プリン体、糖分、脂質などです。カルシウムは、結石の成分にもなるため避けたほうがよいと思われがちですが、むしろしっかり摂ったほうが、摂取したシュウ酸とカルシウムが結びつき、体内に吸収されるシュウ酸の量を減らすことができるので推奨されています。
お酒は利尿作用があるため脱水になりやすく、コーヒーや紅茶にはシュウ酸が含まれているので、いずれも控えめにしましょう。尿路結石症の再発予防としては、水や麦茶による水分摂取がより効果的です。

また、寝ている間は水分補給ができないため、尿の濃度が上がり、結石ができやすくなるといわれています。結石のもとになる成分が尿として排出されるまでは4時間ほどかかるため、食べてすぐに寝ないことも大事です。食事をしてから寝るまでに4時間以上空けるとよいでしょう。
適度な運動
適切な運動量については、厚生労働省が作成した「健康づくりのための身体活動基準」が参考になります。たとえば18~64歳の場合、推奨される運動量は、歩行を基準とした身体活動を毎日60分以上行うこと。無理のない範囲で毎日10分長く歩くようにするなど、現在の身体活動量を少しでも増やすことが推奨されています。
予防のためには、小さな習慣を大切に
尿路結石症は、男性の7人に1人、女性の15人に1人が一生のうちに一度はなるといわれています。激しい痛みをともなう疾患には、なるべくかかりたくないもの。水分摂取とバランスが取れた食事、適度な運動を心がけることが、尿路結石症の予防につながります。誰でもなりうる疾患だからこそ、生活習慣を改善することでリスクを減らしていきましょう。
- 教えてくれたのは…
-

- 中山 貴之先生
- 東京女子医科大学病院 泌尿器科 助教
2006年に東京医科歯科大学卒業。2023年から東京女子医科大学病院 泌尿器科に所属。専門分野は泌尿器悪性腫瘍、一般泌尿器科学、ロボット支援手術。日本泌尿器科学会専門医・指導医。日本がん治療認定医。ロボット支援手術認定医。